¿Existirá, por fin, una vacuna universal contra la gripe?

Fact checked
Este artículo de OkSalud ha sido verificado para garantizar la mayor precisión y veracidad posible: se incluyen, en su mayoría, estudios médicos, enlaces a medios acreditados en la temática y se menciona a instituciones académicas de investigación. Todo el contenido de OkSalud está revisado pero, si consideras que es dudoso, inexacto u obsoleto, puedes contactarnos para poder realizar las posibles modificaciones pertinentes.
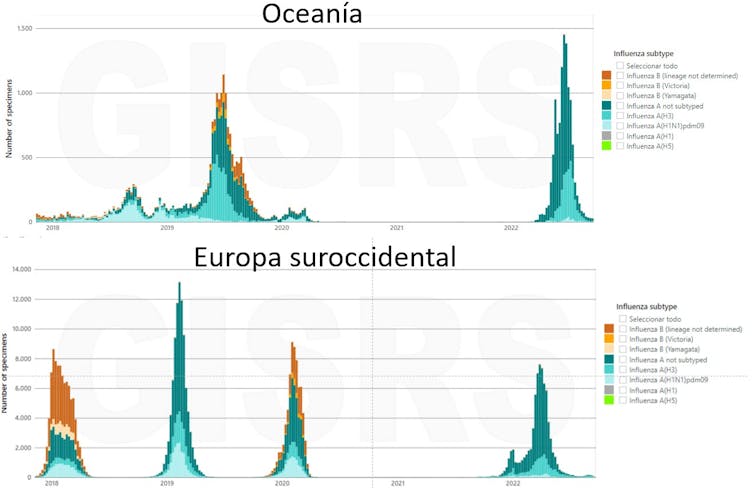
La crisis sanitaria desencadenada por el SARS-CoV-2 le ha robado protagonismo a otros virus de transmisión respiratoria, como la gripe estacional. De hecho, las medidas para prevenir los estragos de la Covid-19 en los dos primeros años de pandemia han causado como efecto colateral una desaparición del pico invernal de influenzavirus en 2021 y un retraso anómalo del pico estacional en 2022, que se alcanzó en primavera, como ilustra la figura de abajo.
A juzgar por los datos del hemisferio sur, durante la temporada invernal 2022-23 habrá gripe en el norte. El coste en mortalidad y bajas laborales que produce no es desdeñable. El invierno de 2017-18, por ejemplo, dejó unos 15 000 fallecidos en España. A nivel global, la cifra oscila entre los 290 000 y los 650 000, según la OMS .
¿Por qué hay que vacunarse cada año?
Es absolutamente recomendable inmunizar anualmente a la población vulnerable y al personal sanitario. Pero ¿por qué la vacuna de la gripe tiene fama de mostrar una eficacia limitada?
El causante de la gripe es un virus de ARN, pero muy distinto de los coronavirus. Su genoma tiene la particularidad de estar fragmentado en ocho trozos, mientras que cualquier otro virus lo presenta de una pieza. Además, su ARN tiene más propensión a mutar: en comparación, un coronavirus es relativamente estable, a pesar de la constante aparición de nuevas variantes.
¿Le gusta lo que lee? ¿Quiere más?
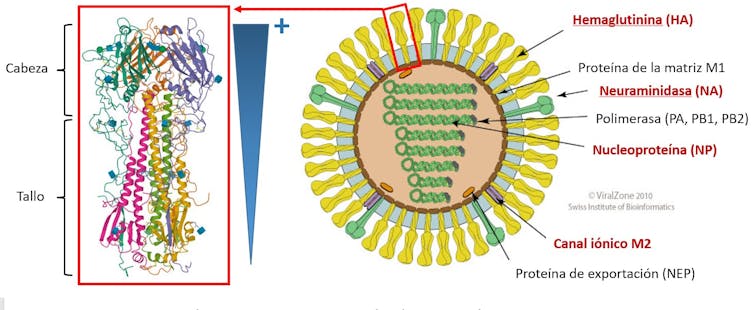
Esta capacidad de generar variación genética se manifiesta especialmente en los antígenos (las sustancias que producen anticuerpos) de sus espículas; en concreto, en la llamada hemaglutinina (HA), la proteína de la superficie del virus. Al igual que la proteína S del SARS-CoV-2, constituye estructuras protuberantes que reconocen los receptores celulares de nuestras mucosas respiratorias para iniciar la infección.
Aunque el virus o la vacuna generen memoria inmunitaria, el próximo invierno puede llegar una versión del patógeno con una nueva cara molecular que ya no es reconocido y neutralizado por los anticuerpos y células de memoria generados en temporadas anteriores. Este fenómeno se llama deriva antigénica, del inglés antigenic drift. No es otra cosa que la evolución natural del virus para evadirse de la presión selectiva que ejerce la inmunidad generada en la población por sus versiones anteriores.
No hay que confundir la deriva antigénica, que ocurre tanto en virus de gripe A como B, con el salto antigénico (antigenic shift), característico de los virus A. Este último ocurre por combinación de fragmentos genómicos entre un virus de origen animal (zoonótico) y uno humano, causando la aparición de nuevos tipos con potencial pandémico. Esto ocurrió por última vez en 2009 y previamente desencadenó pandemias históricas como la de 1918.
La rápida deriva antigénica es, por tanto, la responsable de que nos tengamos que pinchar cada año y de que a veces la eficacia de la vacuna no sea muy alta (30-70 %). Desde que se decide su formulación hasta que se administra pasan meses que juegan en favor de un virus eternamente cambiante.
Cómo matar todos los pájaros de un tiro
¿Sería posible una vacuna universal contra la gripe? Si generásemos inmunidad hacia las regiones menos variables de las espículas, aquellas que no pueden cambiar porque el virus perdería su capacidad infectiva, la vacuna prevendría contra todas las variantes y su posible deriva. Y lo que es más: en una situación óptima, también lo haría contra nuevos tipos A potencialmente pandémicos o contra zoonosis infrecuentes en humanos pero graves, como la gripe aviar H5N1.
La capacidad de cambiar del virus se concentra en la cabeza de la espícula de hemaglutinina, la parte más expuesta. La zona exterior del virus es lo que ve nuestro sistema inmunitario a nivel molecular, generando anticuerpos y respuesta celular frente a ella, pero también donde se produce la enorme variabilidad que hemos descrito.
La esperanza radica en detectar regiones poco cambiantes en esa zona. Un grupo de investigadores de Chicago encontró en el suero de afectados por la pandemia de 2009 anticuerpos con capacidad de neutralización muy amplia dirigidos precisamente a las escasas áreas de baja variabilidad. En consonancia con lo anterior, una estrategia vacunal basada en cócteles de variantes de gripe A de origen aviar parece producir una protección de amplio espectro en ensayos preclínicos en animales. Probablemente, ello se debe a que potencian la aparición de anticuerpos frente a las zonas comunes de estas variantes.
La cabeza de las espículas proteicas se sustenta sobre un tallo que la une a la envoltura del virus. Esta parte de la hemaglutinina es bastante constante en cada tipo, por lo que una vacuna universal podría basarse en ella. El inconveniente es que despierta menos inmunidad.
Algunos investigadores, no obstante, creen que podría ser suficiente para generar protección si se suministran dos dosis sucesivas con quimeras que lleven el mismo tallo pero distinta cabeza. El sistema inmunitario se centraría en reforzar la parte común en ambas dosis, es decir, el tallo. Una de estas estrategias ha superado recientemente la fase 1 de ensayos clínicos.
Otros investigadores buscan antígenos alternativos a la espícula de hemaglutinina y mucho menos variables, como la proteína M2, asociada a la envoltura del virus. Pero eso requiere potenciar su escasa capacidad de generar la reacción del sistema inmune.
Un escenario ideal sería vacunar con una cabeza de hemaglutinina diseñada in vitro con una carga antigénica tal que favorezca la producción de los tipos de anticuerpos más versátiles y eficaces. Es algo que los químicos estructurales están intentando elucidar mediante complejos algoritmos con ayuda de bioinformáticos.
Varios ensayos en animales publicados en los últimos años demuestran que estas estrategias pueden generar inmunidad, pero solo tras realizar ensayos clínicos en humanos (fases 2 y 3) tendremos certeza sobre su eficacia.
Aunque no es un objetivo fácil de conseguir, los asombrosos avances tecnológicos que ha forzado la pandemia de SARS-CoV-2 en cuanto al desarrollo de vacunas basadas en ARNm (Moderna, Pfizer, Curevax…), en adenovirus modificados (Janssen, Astra Zeneca, Gamaleya…) y en proteínas recombinantes (Novavax, Hipra…), así como en su formulación en nanopartículas, abre la puerta a la esperanza.
Mediante ensayos en ratones de un prototipo basado en el tallo de la hemaglutinina en vectores adenovirales se ha observado una inmunidad frente a la gripe A H1N1 mayor y más amplia que con la vacuna convencional. También se han ensayado con éxito en modelos animales estrategias basadas en ARNm que codifica diversos antígenos: el tallo de la hemaglutinina, la neuraminidasa, la proteína M2 y la nucleoproteína. BioNTech, la compañía que desarrolló la vacuna de la covid distribuida por Pfizer está liderando proyectos en esta dirección.
En resumen, la era covid nos ha dotado de herramientas que pueden acelerar la investigación y desarrollo de nuevas estrategias vacunales frente a viejos enemigos, como el virus de la gripe. Este no solo nos visita estacionalmente, sino que supone un potencial riesgo de pandemias y zoonosis graves, como la gripe aviar. De hecho, más allá de la sanidad humana, una vacuna universal frente a la gripe aviar de uso veterinario también evitaría pérdidas millonarias en la industria alimentaria.
*Este artículo fue publicado originalmente en The Conversation.
**Catedrático en el área de Microbiología, Universidad Complutense de Madrid.
Temas:
- Gripe









